呼吸器内科

- 咳が止まらない/
長引く咳 - 気管支喘息
- 慢性閉塞性肺疾患
(COPD) - 睡眠時
無呼吸症候群 - 在宅酸素療法
(HOT)
咳が止まらない/長引く咳
咳とはなにか
咳とは、空気の通り道である気道領域に侵入した異物を生理的に体外へ排出するために引き起こされる身体に備え付いた防御反応であり、気道への刺激で発出される以外にも痰を外に出す役割も担っています。
肺や気管などを含む重要な呼吸器を保護するために、外部から侵入してきた埃や煙、風邪を引き起こすウイルスなどの異物が体内に入り込むと、咽頭や気管、気管支など気道の粘膜表面に存在する咳受容体と呼ばれるセンサーが検知します。
受容体で感じ取られた刺激が脳の咳中枢部に伝達されると、横隔膜など普段呼吸をする際に司っている呼吸筋に自然と指令が送られて、咳反射が引き起こされる流れになっています。
咳の種類
咳(別名:咳嗽)は、風邪に伴う細菌性やウイルス性による症状として出現する場合もありますし、アレルギー性、あるいは肺癌など重大な病気が潜在化している可能性もあります。
原因となる疾患を発症してから、3週間未満に症状が収まる咳の種類を急性咳嗽と呼び、3週間以上継続するタイプを遷延性咳嗽、そして8週間以上の咳を認める場合を慢性咳嗽と呼称しています。
直接的な原因によって咳が継続する期間はそれぞれ異なります。
したがって、咳がはじめて自覚的に認められてからどれくらいの期間に渡って症状が長引いているのかが重要なポイントであり、一般的には咳症状が長くなればなるほど、ウイルスや細菌による感染症以外の疾患である可能性が疑われます。
長引く咳の原因/治療
日常生活で咳が出やすくなって止まらない、あるいは咳がひどくなって症状が長引く経験をされた方は少なからずいらっしゃることでしょう。
咳症状は多くは軽視される傾向がありますが、肺がんなど深刻な病気を疑う兆候でもあり、早期のタイミングで症状を引き起こしている原因を特定して、必要に応じて適切な治療を受けることが大切です。
咳喘息
これらの咳症状の原因となる疾患はさまざまに考えられており、例えば咳が止まらない、あるいは長引く症状で考えられる病気のひとつとして、「咳喘息」が挙げられます。
咳喘息は、喘息という名前がついているものの、気管支喘息に特徴的なゼーゼーという喘鳴所見を認めることはほとんどなく、アレルギー素因など様々な要素が複雑に関連して本疾患を発症すると考えられています。
風邪をひいた場合にも頭痛、下痢、鼻水などと同様に咳症状が出現することはありますが、咳喘息に伴う咳症状は風邪症状とは無関係に長期間持続することが特徴であると同時に、咳以外の息苦しい、あるいは発熱症状が認められないことも知られています。
タバコの副流煙などさまざまな因子によって症状悪化するため、周囲の環境を整備して生活環境を整える対処策が重要であり、咳症状が8週間以上に渡って長期的に認められる際には、症状を放置せずに呼吸器内科を受診することが一般的となっています。
副鼻腔気管支症候群
咳が長期的に認められて、さらに痰がからむ症状が継続している場合に考えられる原因疾患として、「副鼻腔気管支症候群」が挙げられます。
この疾患は、慢性的に何度も繰り返して上気道と下気道の領域に炎症を惹起する病気であり、副鼻腔気管支症候群では、慢性的に痰が絡んだ咳嗽(特に湿性咳嗽)症状を多くの例で認められます。
軽症の場合は去痰剤を服用するだけで薬物効果が認められて症状が軽減されて、治療開始してから数週間で症状が改善されることもありますが、症状がひどい場合には数ヵ月単位で治療期間を要する場合も少なくありません。
したがって、咳が長期的に続いて痰がからむ症状が継続している場合には、速やかに呼吸器内科や耳鼻咽喉科を受診することが重要なポイントとなります。
肺癌
咳が長引いてなかなか治らない際に考えられる原因疾患として無視できない病気が、「肺癌」です。
肺癌は現在のところ世界的に増加傾向を示しており、我が国の男性では胃癌を抜いて死亡率の最も高いがんの種類に位置づけられていて、最近では女性にも罹患数が増加してきています。
肺癌は一般的にタバコの喫煙歴と深い関係にあることが指摘されており、本疾患を予防するうえで禁煙は欠かせません。
肺がんは、腫瘍が認められる患側はもちろんのこと、その反対側の肺実質やその他の臓器である脳、骨、肝臓、副腎、リンパ節などに転移しやすいと考えられています。
肺がんは、その組織型の違いによって、「小細胞肺がん」と「非小細胞肺がん」に分類されており、その中でも、大多数を占めているのは「非小細胞肺がん」です。
肺がんに対する治療方法を決定する際には、その組織型やがんの進行度(ステージ)、全身状態、年齢、合併症などを総合的に検討します。
手術治療を行う適応は、Ⅰ期、Ⅱ期の非小細胞肺がん、あるいはⅠ期、ⅡA期の小細胞肺がんなど比較的早期のがん病巣が対象と考えられています。
全身状態が良好であれば、抗がん薬を点滴や内服で体内に投与して、がんの増殖を抑制して病巣進展を遅らせる効果を期待して、放射線治療と同時に化学療法を併用して実施することも見受けられます。
通常では、肺がんの薬物療法で主に投与される薬剤としては、大きく分類すると細胞障害性抗がん薬、分子標的薬、免疫チェックポイント阻害薬が知られています。
肺がんは早期発見が非常に重要な観点となることが知られていますので、慢性的に長引く咳嗽症状などを自覚した際には早期的に呼吸器内科を受診して、精密検査を受けるように心がけましょう。
また、なかなか止まらずに長引く咳症状の原因が例えばACE阻害薬と呼ばれる降圧剤などを始めとする医療用薬品の副作用によって引き起こされている場合も想定されます。
咳症状に対する検査
咳症状はその背景や原因によって治療法が異なると考えられており、多くの病気や疾患が咳症状と関連しているため、適切な診断や検査を実施することで咳症状の原因を追究することは極めて重要な観点となります。
咳をしている患者さんに対する診察時には、問診と聴診、そして胸部レントゲン検査や肺活量などを測定する呼吸機能検査、あるいは血液検査や喀痰検査などを組み合わせてより綿密な検査を実施することが大切です。
呼吸機能検査では、肺容積を測定する、あるいは肺や気道による空気の出し入れがスムーズに機能しているかどうかを評価するために、スパイロメーターという医療専門機器を使用して検査を実践します。
また、X線を用いたレントゲン検査においては、肺癌などの病気を疑う際に胸部のレントゲンを撮影して、肺に異常陰影がないかどうかを確認する作業を行います。
これまで、長引く咳や止まらない咳に対する原因、検査、治療方法などを中心に解説してきました。
一般的に、3週間未満で自然と軽快する急性的に出現する咳嗽症状のほとんどの原因は、ウイルスや細菌などによって引き起こされる風邪などの呼吸器感染症であると言われています。
また、遷延性咳嗽や慢性咳嗽など咳症状が長期に及ぶほど、感染症が直接的な原因ではなく、アレルギー性に発症する機序も関連する咳喘息や副鼻腔気管支症候群、あるいは肺癌などの病気が疑われることになります。
1か月前後に渡って長引く咳症状を認めるときだけでなく、通常の風邪が気管支炎や肺炎に移行する懸念もありますので、症状持続期間が3週間未満の際にも咳の症状が心配である、あるいは咳症状が悪化する場合には早めに呼吸器内科など専門医療機関を受診しましょう。
気管支喘息
気管支喘息とは
定義としては、「気道の慢性炎症を本態とし、臨床症状として変動を持った気道狭窄や咳で特徴づけられる疾患」と言われています。つまり、空気の通り道(気道)に炎症(ボヤ)が続き、さまざまな刺激に気道が敏感になって発作的に気道が狭くなる(大火事)ことを繰り返す病気です。
よく病院では「炎症」という言葉を使いますが、この炎症とは?というところから説明いたします。炎症は発赤(赤くなる)・熱感(熱をもつ・発熱する)・腫脹(腫れる)、疼痛(痛み)の4つの所見が特徴的な状態です。分かりやすいのは捻挫などで関節炎を起こした場合です。
捻挫した足首を想像してみると、その関節は赤く腫れて、痛みもあり触ると熱いという光景がすぐに思い浮かびます。また虫刺されも炎症です。
気管支喘息の場合には、痛みこそありませんが、気道粘膜が、赤くなって腫れている状態と想像して下さい。炎症により粘膜が腫れ、また気管支周囲の平滑筋が収縮することで空気の通り道が狭くなり、ゼイゼイ、ヒューヒューといった呼吸音が聞こえるようになります。
小児喘息と大人の喘息
喘息は大きく2つに分けられ、概ね15歳までに発症する小児喘息と、成人してから症状が現れる大人の喘息があります。基本的な原因である気道炎症は同じですが、こどもの喘息はダニなどのアレルゲンが原因となって発症することがほとんどであるのに対して、大人の喘息はアレルゲン以外に生活習慣やストレスなどの環境因子によっても引き起こされるものが半数を占めるなどと違いが有ります。
小児喘息の多くは、2~3歳までに発症し、12~15歳の思春期の頃には軽快してきますが、20~30%の患者さんは成人喘息へ移行していきます。喘息は、年々増加傾向にあり、小児喘息の有病率は約7%、成人喘息は4%と推察され、日本では400~500万人に達していると考えられ、この30年で約3倍に増加したとも云われています。
喘息による死亡者数
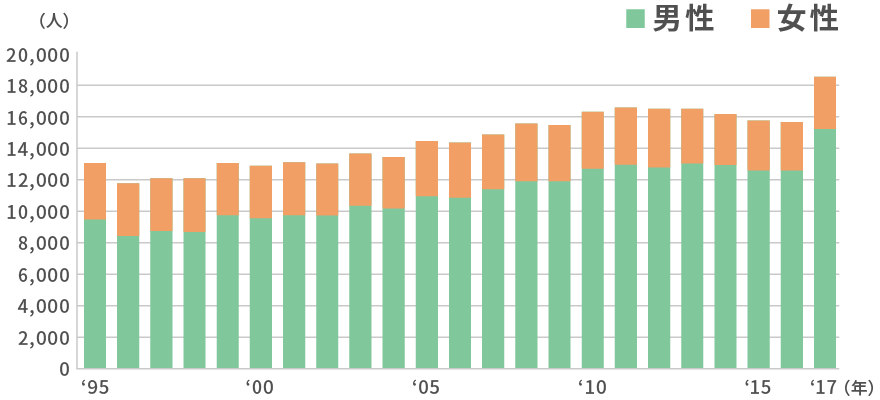
厚生労働省人口動態統計によると、1996年で5995人、2016年は1454人と減少傾向にあります。また、1995年には、インフルエンザの大流行により死亡者数が7253人と著明に多いです。減少してきた背景としては吸入ステロイドの普及があります。
男女別での死亡者数では、2016年(男性:567人、女性:887人)となっており、2002年から女性の死亡者数が多い傾向にあります。
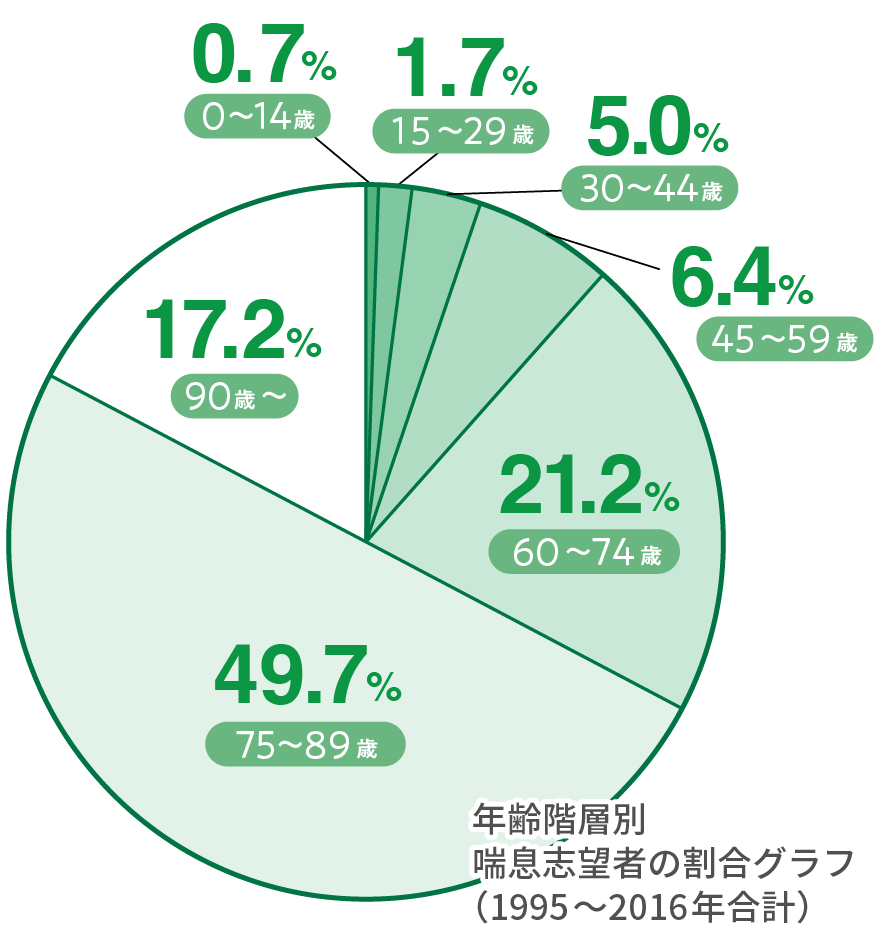
年齢階層別の死亡者数では、年齢階層が上がることにその割合は増加し、60歳以上の方で全体の88.1%を占めています。高齢者の方が、体力的に喘息を悪化させやすいことが大きな理由と考えられており、また、吸入ステロイド薬の恩恵を受けられ期間が短いことや、タバコを吸っていた期間が長いことも影響しているとも考えられます。
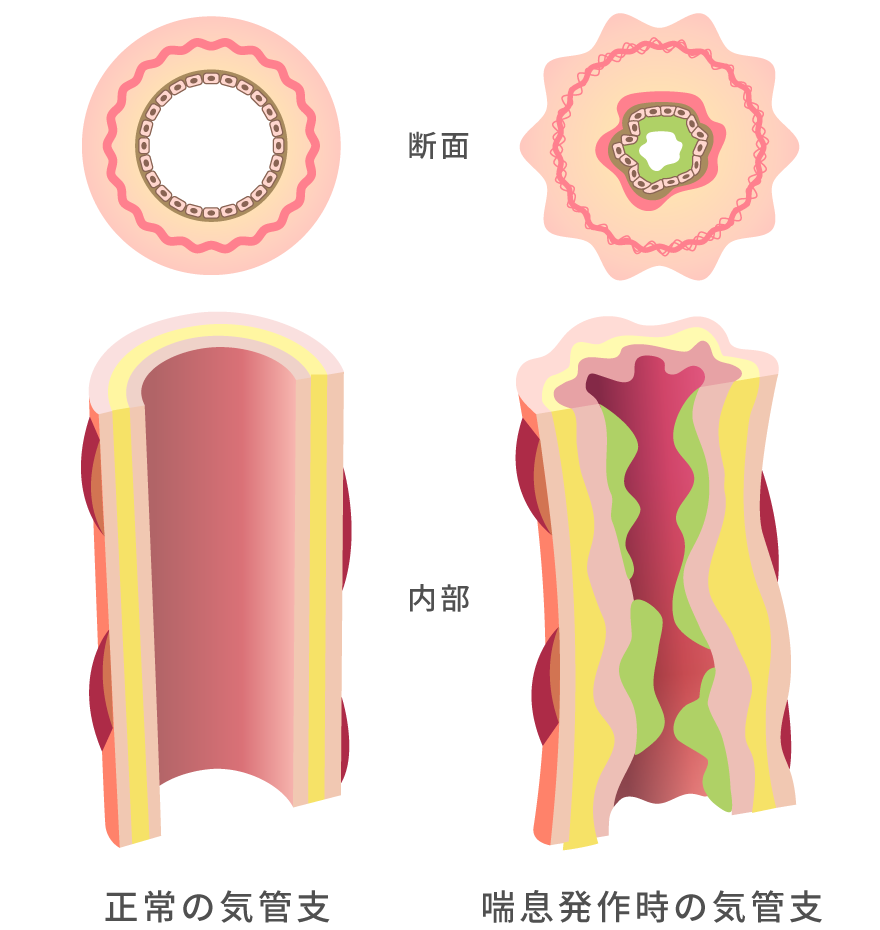
症状・身体所見
発作性の呼吸困難感、ヒューヒュー、ゼイゼイという喘鳴が夜間から早朝にかけて多く見られます。咳嗽(せき)や喀痰(たん)も頻発します。喘息発作時の息苦しさはイメージとしては、ねじったストローで吸ったり吐いたりした時の息苦しさに似ています。発作時は聴診器で、笛声音(wheeze)という狭窄音が聴取できます。ガイドラインでは、【①発作性の呼吸困難、喘鳴、咳の反復,②可逆性の気流制限,③気道過敏性の亢進④アトピー素因,⑤気道炎症の存在,⑥他の疾患の否定 】の6つを参考にして診断するようにとされています。
つまり、「これとこれが当てはまれば絶対に気管支喘息」という診断基準がありません。また、気管支が狭くなる病気は他にも心不全、肺気腫(COPD)、肺炎、咽頭炎、気管支異物などがあるため、気管支喘息は診断が難しい病気と言えます。喘息を正しく診断するためには、詳細な問診が大切となります。『①いつ?②どんな時に?③どのようなことをしたら?④どのような症状が出るのか?』このような質問から、特徴的な所見がないかチェックしていきます。
炎症のある気道はとても敏感になっており、アレルゲンとなるカビ、花粉、ほこり(ハウスダスト)、ペット(動物の毛やフケ)、ダニや、アレルゲン以外の誘因となるタバコ、花火や線香の煙、ガス・石油を使った暖房器具や調理器具から出る窒素酸化物(NOx)・イオウ酸化物(SOx)、アルコール、薬物、ストレス、風邪(気道の感染)、気象の変化、運動などが原因で喘息を発症します。
検査
肺機能検査(スパイロメトリー)
肺機能検査(スパイロメトリー)といって、『息を吸って吸って、吐いて~』と掛け声をかけられ行う検査があります。しんどいとおっしゃる方も多いですが、これが気管支喘息の診断に重要です。
①1秒率(思い切り息を吐いたときの空気量【努力肺活量】のうち、最初の1秒間に吐き出された量の割合:FEV1%)が70%未満。
②フローボリューム曲線で末梢気道狭窄が見られる。
③気道可逆性試験(β2刺激薬の吸入で、1秒量[FEV1]が12%以上かつ200ml以上の改善)。この検査で息が吐きにくそうなことを確認し気管支拡張薬(β2刺激薬)を吸入して改善する場合には、気管支喘息と考えられます。但し、繰り返し発作を起こしていて、気管支粘膜が分厚くなってしまっているような人では、気管支拡張薬を吸入しても十分改善しません。
④気道過敏性試験(ヒスタミン、メサコリン、アセチルコリンなどの吸入でFEV1が20%低下)。
気管支喘息発作を起こさせるヒスタミンという薬剤を吸入しつつ肺機能検査を繰り返します。薄い濃度から順に10段階で濃くしていき、一秒量の悪化を見ることにより、気管支がどれくらい敏感になっているかを判断します。気管支喘息の方は、アレルギー性の気管支炎で気管支が過敏になっているため、健康な方よりも薄いヒスタミン濃度で一秒量が20%以上低下します。
呼気NO(一酸化窒素)濃度検査
気NO(一酸化窒素)濃度検査という検査も有用です。
吐く息(呼気)中のNO値は気管支の好酸球性の炎症を反映しているため、気道粘膜のアレルギー性の炎症があるかどうかが分かります。10秒ほどゆっくり息を吐いて調べる検査で、安全で負担の少ない検査です。
血液検査(RAST値)
血液検査(RAST値)で、あるアレルゲンに対して反応するIgE抗体を、どのくらいもっているか調べる検査です。
喀痰検査
喀痰検査では、痰(たん)の中に増加する好酸球や気管支上皮細胞を調べることで、気道の炎症の程度を知ることができます。
胸部X線写真、胸部CT
胸部X線写真、胸部CTなどの検査で、喘息と同じような症状を持つ他の呼吸器疾患との見分けや、肺炎などの合併症を知るために行います。
治療
喘息の治療目標は、できるだけ呼吸機能を正常化し、QOL(生活の質)を改善して健康な人と変わらない日常生活が送れるようにすることです。治療は、発作時の治療と長期管理(非発作時の治療)に分かれます。
発作時の治療
「喘息予防・管理ガイドライン2012」では、短期作用型β2刺激薬(SABA)吸入、ステロイド全身投与、アミノフィリン点滴を必要に応じて単独または併用で用います。大発作・重篤な発作時は、上記に加えて酸素投与、エピネフリン投与、必要に応じた気管挿管、人工呼吸療法も併用します。もし、ご自宅や会社・外出先などで喘息発作が出現した際、β2刺激薬を吸入しても、呼吸が苦しくて横になれないなど症状が改善しない場合は、救急外来を受診下さい。
①気管支を広げる薬(短時間作用型β2刺激薬)吸入、※ベネトリン®、メプチン®、
②気管支筋の緊張をとって気管支を広げる薬(テオフィリン薬)※ネオフェリン®、
③気管支の炎症をおさえる(副腎皮質ステロイド薬)※ソル・メドロール注®、ソル・コーテフ注®など
長期管理(非発作時の治療)
治療ステップに応じて段階的に薬物療法を行っていきます。吸入ステロイド薬が基本となり、テオフィリン徐放剤、抗ロイコトリエン受容体拮抗薬を内服、長時間作用型β2刺激薬(LABA)、長時間作用型抗コリン薬(LAMA)などの治療を行います。
①気管支の炎症をおさえる薬(吸入ステロイド薬)、※フルタイド®、パルミコート®、キュバール®、
②気管支の炎症をおさえる薬(経口ステロイド薬)、※プレドニゾロン®、コートリル®、
③気管支の炎症をおさえる&気管支を広げる薬(吸入ステロイド薬・長時間作用型β2刺激配合薬)
※アドエア®、シムビコート®、フルティフォーム®、レルベア®、スピリーバ・レスピマット®、
④気管支を広げる薬(長時間作用型β2刺激薬)※セレベント®、ホクナリン®
⑤気管支を広げる薬(テオフィリン徐放製剤)※テオドール®、テオロング®
⑥新たな喘息発作をおさえる薬、※オノン®、シングレア®、キプレス®など
ケアのポイント
①ステロイド薬:現在の喘息治療における最も効果的な抗炎症薬となります。吸入ステロイド薬によって健康な人と同じ生活を送ることが目標となります。吸入ステロイド薬は長期的な吸入が必要ですが、全身性の副作用は少ないです。気管支の炎症をおさえ、発作を予防するために、毎日飲んだり吸入したりしなければなりませんが、目に見える変化や効果がすぐに表れないため、疎かにせずに継続していくことが大切です。
②リモデリング進行の防止:発作を繰り返したり、発作がないからといって治療を自己中断することで気管支の慢性的な炎症によって気道壁が厚く硬くなり、気管支の内腔が狭くなります。これを『リモデリング』といいます。リモデリングを起こした気道では、不完全で不可逆的(元に戻すことができない)な修復が行われるため、気道の可逆性が低下し過敏性が高くなります。治療に対しての反応性が下がるため、重症化を招きやすく、喘息の難治化につながります。そのため、リモデリングの進行を防ぐことが重要になります。
③セルフコントロール:喘息はセルフコントロール(自己管理)が基本になります。セルフコントロールが行えるようになるために、喘息の知識、アレルゲンの除去(掃除)、吸入薬の正しい使用、発作時の対処方法、ピークフローの測定、喘息日誌への記載、日常生活上の注意などを理解するなど正しい知識を持つことが大切です。
慢性閉塞性肺疾患(COPD)
概要
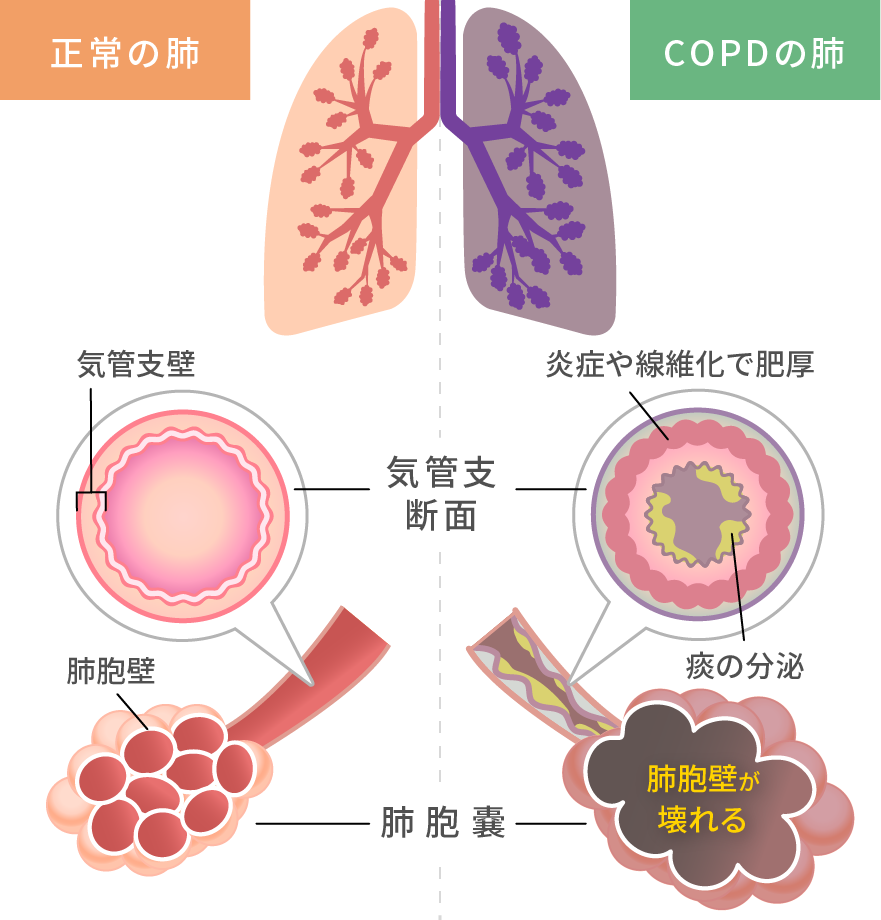
慢性閉塞性肺疾患(COPD:chronic obstructive pulmonary disease)とは、従来、慢性気管支炎や肺気腫と呼ばれてきた病気の総称です。2018年7月に死去された落語家の桂歌丸さんが患っていた病気です。
空気の通り道である気道が細くなったり、肺胞(肺を構成しているやわらかい小さな袋)が壊れたりして、空気の流れが悪くなり、息が吐きにくくなります。慢性の咳(セキ)や痰(タン)、身体を動かした時の息切れなどが主な症状となり、タバコの煙を主とする有害物質を長期にわたって吸入することで生じる炎症性の疾患です。
疫学
日本人の40歳以上の人口の8.6%、患者数は約530万人と推定されます(NICE study
2001)。
しかし、2014年の厚生労働省患者調査では、病院でCOPDと診断された患者数は約26万人です。つまりCOPDであるのに受診していない・診断されていない人は500万人以上いると推測され、多くの人々がCOPDであることに気付かないまま生活していると考えられます。
厚生労働省の統計では、2017年のCOPDによる死亡者数は18,523人でした。2011年頃まで死亡者数は上昇していましたが、現在は横ばいとなっています。男性の死亡順位では、悪性新生物(がん)、心疾患、肺炎、脳血管疾患などに続き、第8位となっています。
COPDの患者数は世界的にも増加傾向にあります。COPDに影響する要因として、多くの発展途上国で喫煙率が上昇していること、また世界的にみて、木材や草などのバイオマス燃料に含まれる毒素への曝露があげられています。WHOは、世界中で6500万人が中等度ないし重度のCOPDを有しており(2004年)、2005年には300万人以上がCOPDのために死亡しています。2030年までにCOPDが世界の死因の第3位(死亡原因の8.6%)を占めるようになると推測されています。COPD啓発に向けたさまざな活動行っていくという趣旨のもと、毎年11月中旬の水曜日の一日を世界COPDデーと定めています(GOLDより)。※2018年は11月21日でした。
喫煙とCOPD
喫煙者の15~20%がCOPDを発症すると言われており、COPDの患者の90%以上は喫煙者です。長年にわたる喫煙習慣を背景に、中高年に発症することから肺の生活習慣病といえます。
また、非喫煙者でも4.7%の人がCOPDにかかっています。副流煙には喫煙者が吸う主流煙よりも発ガン物質をはじめとする有害物質、タール、トルエン、メタンなどが多く含まれています。喫煙者が近くにいる人は、タバコを吸わなくても喫煙者と同等か、それ以上の有害物質を吸い込んでいるのです。家族がヘビースモーカーであったり、分煙されていない職場で仕事をしている人はCOPDにかかる危険性が高まります。
タバコとCOPDの関連を示す数字として『喫煙指数』があります。
『喫煙指数(ブリンクマン指数)』=1日に吸うタバコの本数×喫煙している年数
例えば、1日に30本、30年間喫煙している場合は、30×30=900で、喫煙指数は900。この指数が400以上で肺がんのリスクが上がり、700以上ではCOPDのみならず咽頭がんや肺がんのリスクも高くなるといわれています。
現在(2017年)習慣的に喫煙している人の割合は、17.7%であり、男女別に見ると男性29.4%、女性7.2%です(厚生労働省国民栄養調査より)。いずれも有意に減少していますが、COPDは20年以上の喫煙歴を経て発症する病気です。日本でも20年以上前の喫煙率上昇の影響がCOPDの死亡率を高めていると考えられます。
肺の変化
肺は気管、気管支(以上を気道といいます)と肺胞(体内に酸素を取り入れ炭酸ガスを排出するための空気を溜める袋状の構造)からできています。肺胞を拡大するとブドウの房のようなかたちをしており、ブドウの柄に当たる部分が空気の出入りする細い気道にあたります。しかし、タバコなどの有害物質を長期にわたって吸い込むと、気道や肺胞の壁に刺激が加わりさまざまな変化が起こります。気道では痰のもとになる粘液を作る装置(腺組織といいます)が発達します。
細い気道では粘液が気道をふさぐ様に溜まり、気管支壁を形成するさまざまな細胞が増加したり大きくなったりしてさらに気道は細くなります。
最も奥に位置する細い気道や肺胞は有害物質吸入の結果、気管支壁が破壊され拡大します。いったん破壊され拡大した肺の構造はタバコをやめても元には戻らず、古くなったゴム風船のように弾力がなくなり、拡大した部分に吸い込まれた空気はその場所に溜まり、完全には吐き出せない状態となってしまいます。
症状
最初は、坂道や階段を昇るときなど普段より身体を使ったときに感じる息切れ(労作時呼吸困難)で病気を疑う場合が多く、病気が進行すると安静にしていても息切れを感じるようになります。
咳嗽(せき)や喀痰(たん)は、通常、朝起床した直後に悪化します。また、咳と痰は一日中続くこともあります。
COPDは数年かけて進行していきます。患者さまは始め、加齢や体力の低下が原因と考えがちですが、COPDが進行すると、体重の減少が見られたり、肺炎などの感染症にもかかりやすくなります。
診断・検査
①肺機能検査(スパイロメトリー)といって『息を吸って吸って、吐いて~』と掛け声をかけられ行う検査を行います。肺活量などを測定する検査で、COPD の診断に最も重要な検査です。最大限吸いこんだ空気をどれだけ素早く吐き出せるかという指標である1 秒率という検査項目は、気道の細さを数値で表したもので、COPD 診断の決め手となります。
②胸部エックス線にCOPDの所見が現れるのはかなり進行してからとなります。病状が進むと、肺の構造が破壊されてX線の通りが良くなり「肺が黒っぽく写る」「上下方向に肺が引き伸ばされて写る」「心臓が細長く写る」などの特徴が見られます。高分解能CTでは、肺胞の破壊が見られ、肺気腫の部分が黒っぽく(低吸収域)写ります。
COPDの管理目標
壊れてしまった肺を修復する根本的な治療は現在のところありません。COPDの治療としては、症状に応じて薬物療法や運動療法などの総合的な治療(呼吸リハビリテーション)を継続的に実践します。
『COPDの管理目標』
① 症状と生活の質(QOL)を改善する
②
運動能力や身体能力を向上させる、または維持する
③ 増悪を予防する
④ 疾患の進行を抑制する
⑤ 全身併存症や肺合併症を予防する
⑥ 寿命を延長する
治療
1.禁煙
喫煙を続けると呼吸機能の悪化が加速します。COPDに対する最も重要な治療は、禁煙です。気流の閉塞が軽度から中程度のときに禁煙することで、多くの場合は、咳の回数や痰の量も減少し、息切れが現れるのが遅くなります。
2.薬物療法
治療の中心は気管支拡張薬です。気管支拡張薬には、貼付薬や内服薬もありますが、主に気管支のみに作用し全身的な副作用が起こりにくい吸入薬をよく使います。この薬を使って気道を広げると空気の通りが良くなり、呼吸困難が軽減します。気管支拡張薬には、『β2刺激薬』『抗コリン薬』『テオフィリン』の3種類があります。これらを重症度に合わせて併用します。
β2刺激薬(オーキシス®、オンブレス®など):気管支を拡張し、呼吸困難を和らげます。
抗コリン薬(スピリーバ®、シーブリ®など):気道の収縮を予防し、呼吸を楽にします。
テオフィリン(テオロング®など):ゆっくり溶ける作用時間が長い薬で、気管支を広げます。
3.増悪期
感染や大気汚染などがきっかけとなり、COPDが増悪することがあります。その場合は入院して抗菌薬や気管支拡張薬、ステロイド薬などの投与が必要になります。また、低酸素血症を認める場合は酸素療法が適応され、さらに高二酸化炭素血症や呼吸性アシドーシスを認める場合は、換気補助療法(マスク人工呼吸器など)が行われます。極度に重症な方は、手術による治療や肺移植を行うこともあります。
4.呼吸リハビリテーション
COPDが進行すると呼吸困難の症状から動くことがおっくうになり、運動不足になって運動機能が低下し、呼吸困難がさらに悪化する、生活の質(QOL)が低下するという悪循環になりがちです。このような状態を改善するためには薬物療法に加えて、運動療法(ウォーキングなどの軽い運動や腹式呼吸など)や栄養療法、日常生活の管理など総合的に行うことが重要です。
5.日常生活の注意点
風邪やインフルエンザをきっかけとして急に悪化することがあります。人混みを極力避け、帰宅後は「うがい」「手洗い」を習慣付けましょう。また、インフルエンザの予防接種や肺炎球菌ワクチンなどの接種が勧められています。
予後
気流の閉塞が軽いうちに禁煙すれば、COPD自体は一般に死を招いたり、重度の症状を引き起こしたりすることはありません。しかし、禁煙を止めないとほぼ確実に症状は悪化します。 COPDは肺の病気ですが、肺ばかりでなく、虚血性心疾患や骨粗しょう症、糖尿病など全身にさまざまな病気を引き起こします。COPDの患者さんは、食事の時も呼吸がつらくなるので、食事摂取量も減ってしまいます。呼吸困難の症状から、身体をさらに動かさなくなり、すると食欲もさらになくなります。肺がうまく換気できずに呼吸筋の仕事量も増加し、身体を動かさないことにより、筋肉も萎縮してしまい、さらに痩せていくという悪循環につながります。
COPDの終末期ではQOLの低下、低栄養の進行、睡眠障害、うつ症状、せん妄状態などが見られます。呼吸困難が強い場合は緩和的なオピオイド(麻薬)の投与なども検討されます。末期状態で急性増悪すると人工呼吸器をつけ、亡くなるまで呼吸器が外れない可能性もあります。症状が安定している時期に患者自身が医師や家族などとよく話し合っておくことが必要です。
睡眠時無呼吸症候群
概要
睡眠時無呼吸症候群(Sleep Apnea Syndrome: SAS)とは眠っている間に呼吸が止まる病気です。無呼吸になることですぐに窒息死を起こすことはありません。それよりもむしろ、きちんと睡眠を取れていないことなどにより、体がじわじわと侵され、高血圧症や心疾患など生活習慣病になったり、昼間の眠気により、労働災害や交通事故を起こしたりすることが問題視されている病気です。
2003年2月に、山陽新幹線ひかりで運転中の運転士が居眠りをして最高時速280㎞で8分間走り続け、自動列車制御装置ATCが作動して、列車が急停車した事件では、運転士が重症の閉塞性SASに罹患してことが判明し、社会的に大きな関心を呼びました。
分類
睡眠時無呼吸症候群(SAS)は大きく分けて2種類あります。
一つは、呼吸をしようとしているけど上気道が何らかの原因でふさがっていて息ができない場合の「閉塞性(obstructive)」の睡眠時無呼吸症候群(OSAS)です。もう一つは、呼吸しなさいという脳からの信号が一時的になくなるのが「中枢性(central)」の睡眠時無呼吸症候群(CSAS)です。
つまり、「閉塞性」では、いびきを生じますが、「中枢性」では基本的にいびきをかきません。
原因
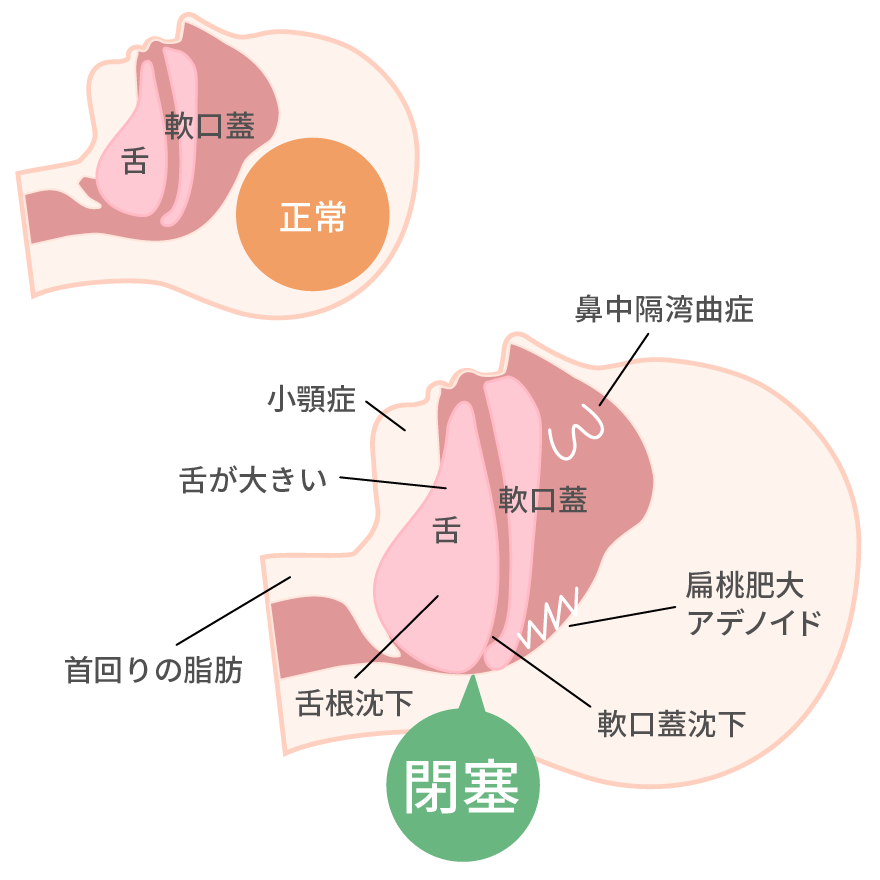
私たちはふつう寝る時は仰向けの時間が長いと思います。仰向けで寝ている時は重力の影響もあり、舌が下方(喉の奥の方向に)に少し落ち込みます(舌根沈下)。特に問題がなければその程度の舌の動きで気道が閉塞してしまうことはありません。
しかし、舌の周りに脂肪などの余分な組織が付着しているか、もしくはもともと気道自体が狭い人などでは、仰向けで寝た場合、舌の付け根や軟口蓋と言われているところが気道に落ち込んだり、舌の下方への動きによって気道が狭くなり、極端な場合は気道を完全に塞いでしまうのです。これが「閉塞性」の正体です。ですから、肥満の方で頸部に脂肪が多く付着しているような場合や、アデノイドや扁桃肥大の方は「閉塞性」を引き起こす可能性が高くなります。
しかし、リスクがあるのは肥満の方だけではありません。アジア、特に日本を含めた東アジアの人はあごが小さく、もともと気道が狭い人が多いとされており、肥満がなくても「閉塞性」が生じやすいと考えられているのです。いびきは狭くなった気道を何とか空気が通過した時に発する音で、いわば気道が狭くなっていることを知らせる重要なサインです。肥満がなくても、いびきをよくかく方は「閉塞性」を疑ってみる必要があります。
一方、「中枢性」は脳の呼吸中枢から信号が送られないことによって生じる無呼吸です。「閉塞性」と違って上気道の状態に問題はありません。つまり、純粋な「中枢性」の患者さまはいびきをかきません。「中枢性」がどのような仕組みで起こるのか、まだ十分に解明されていない部分が多いのですが、脳にある呼吸の司令塔の機能異常などが原因として考えられています。
検査
「閉塞性」は世界的に有病率が高いことがわかっています。30~60歳を対象とした有名な米国の研究によると、無呼吸・低呼吸指数が5以上の睡眠呼吸障害の患者さまの割合は男性24%、女性9%で、うち症状がある睡眠時無呼症候群の割合は男性4%、女性2%であったと報告されています。
日本では、無呼吸・低呼吸指数が10以上の「閉塞性」は男性3.3%、女性0.5%(全体で1.7%)という報告があります。単純に計算すると、日本での患者数は約200万~300万人ということになりますが、実際はもっと多いのではないかと考えられています。正確に診断されている人が少ないことが問題視されており、治療の対象となる睡眠時無呼吸症候群の80~90%がはっきり診断されていないと言われています。
症状
睡眠中の患者の症状に最初に気づくのは、通常、側に寝ている人、ルームメイト、同居人の方などです。いずれのタイプの睡眠時無呼吸症候群でも、呼吸が異常に遅くなることもあれば、呼吸が突然止まって(最大で1分間程度)、また再開することもあります。いびきと呼吸停止が交互に繰り返され、手や足を激しく動かしたり、夜中に眼が覚めたり、夜間の頻尿を認めたりします。
無呼吸によって睡眠が断片化し深い睡眠がなくなることで、高度の睡眠不足が生じ、日中の居眠り、記憶力・集中力低下、疲労感、起床時の爽快感の欠如などが起こります。起床時に頭痛・頭重感が生じたり、性格変化、抑うつ状態が現れることもあります。
閉塞型睡眠時無呼吸症候群(OSAS)では日中の居眠りによる事故や社会的信用の失墜以外にも、さまざまな心血管系の疾患を合併することが問題になります。重症化するほど高率に高血圧を合併し、不整脈の発生は健常者の2倍程度です。狭心症・心筋梗塞などの虚血性心疾患を合併する頻度はOSAS症例の35~40%程度との報告があります。糖尿病を合併する頻度が約10%で、さまざまな生活習慣病と共通した危険因子の存在が注目されています。突然死のリスクを高めるとの報告もあります。
臨床検査
1.日中の眠気の評価
患者さまの日中の眠気を評価するために、ESS(エプワース眠気尺度)問診票が知られています。24点満点で評価されますが、11点以上で日中の眠気が強いと判断します。
2.睡眠障害の検査
睡眠時無呼吸症候群の診断には、パルスオキシメータによるスクリーニング検査、簡易検査(アプノモニター)と脳波を含めた精密検査(ポリソムノグラフィー;PSG)の3種類があります。簡易検査は外来でも出来ますが、精密検査には入院が必要で、当院でも一晩の入院で検査を行うことができます。
①パルスオキシメータによる検査
指先にセンサーをつけて、血液中の酸素の状態と脈拍数を測定します。これによって睡眠中の酸素飽和度の低下の回数により無呼吸を間接的に評価します。ただし、若くて痩せている人、在宅酸素療法中の人などは酸素飽和度の低下が著明でないため、検出力が弱まることがあります。
②簡易検査
以前は簡易PSG検査と呼ばれていました。指先・呼吸のセンサーをつけ、血液中の酸素、呼吸の状態を測定します。これにより、10秒以上の無呼吸・低呼吸の1時間当たりの数(AHI)、酸素の低下状態が診断されます。
③終夜睡眠ポリソムノグラフィー検査(PSG検査)
PSG検査はSASの検査では最も精密な検査方法になります。脳波・筋電図・心電図・呼吸・血液中の酸素等、さまざまな生体信号を測定します。これにより、10秒以上の無呼吸・低呼吸の1時間当たりの数(AHI)、酸素の低下状態はもとより、睡眠の質(睡眠の深さ・分断の有無)、不整脈の有無、その他の睡眠障害の有無等について診断されます。
診断
睡眠時無呼吸に起因する症状を伴う場合を、症候群としており、睡眠1時間あたりの無呼吸と低呼吸を合計した回数を無呼吸低呼吸指数(apnea-hypopnea index;AHI)といいます。AHIが5回以上の場合に睡眠時無呼吸症候群と診断されます。一般的には,この回数が20回以上に増えた場合に,鼻マスクによる持続陽圧呼吸療法の適応になると考えられています。
治療
1.経鼻的気道持続陽圧療法(CPAP療法)
最も重要な治療法は,経鼻的気道持続陽圧療法です。「Continuous Positive Airway Pressure」の頭文字をとって、「CPAP(シーパップ)療法」と呼ばれます。閉塞性睡眠時無呼吸タイプに有効な治療方法として現在欧米や日本国内で最も普及している治療方法です。
これは鼻にマスクをつけ、特殊な機械で圧力をかけて空気を送り込む治療法です。この圧力によって肺への空気の流れがよくなり、呼吸が止まることがなくなります。「鼻にマスクをつけて空気が送られてくる状況で眠れるものなのか?」と思われるかも知れませんが、医療機関で適切に設定された機器を使い、鼻マスクを正しく装着できているかどうかが重要なポイントです。そのため、医療機関に一泊入院して治療に適した機器設定を行う(タイトレーション)場合もあります。鼻のマスクではうまく体に合わない場合(鼻閉など)には、口と鼻を一緒に覆うマスクが必要かもしれません。
CPAP療法は、検査で一定の基準を満たせば健康保険が適応されます。CPAP装置は、レンタルすることができ、3割負担で1ヶ月約5,000円程度です。CPAP装置は非常に小型化されており、カバンに入れて持ち運びすることも可能ですので、行動範囲が制限されることもありません。
2.マウスピース
軽度な症状では、歯科装具(マウスピース)で治療するケースもあります。スリープスプリントとも言われています。下あごを上あごよりも前方に出すように固定させることで上気道を広く保ち、いびきや無呼吸の発生を防ぐ治療方法です。
3.外科的手術
気道を塞ぐ部位を取り除く根治療法として手術もあります。小児の多くや成人の一部で、SASの原因がアデノイドや扁桃肥大などの場合は、摘出手術が有効な場合があります。
予後
成人SASでは、高血圧、脳卒中、心筋梗塞などを引き起こす危険性が約3~4倍高くなります。特にAHI30以上の重症例では心血管系疾患発症の危険性が約5倍にもなります。しかし、CPAP治療にて、健常人と同等まで死亡率を低下させることが明らかになっています。
ケア
1.減量
体重の増加とともに、顎の周囲、首周り、喉や舌も太くなり、気道が上下左右から圧迫されて狭くなります。肥満は閉塞型睡眠時無呼吸症候群(OSAS)の重要な危険因子で、多くの患者さまは肥満を伴っています。10%の減量で無呼吸低呼吸指数(AHI)が26%減少するとの報告があり、肥満を伴う場合は必ず減量を行う必要があります。
2.睡眠中の体位の工夫
仰向けで寝ると舌根部が重力の影響で沈下し気道が狭くなるので、横向きに寝ることでいびきや軽症のOSASはある程度改善します。
3.飲酒の制限
アルコールは筋肉の緊張を緩和させる作用があり、舌や顎の筋肉の緊張がゆるみ気道を圧迫します。また鼻粘膜を充血させる作用があり、鼻からの空気の通りが悪くなります。就寝前のアルコールは控えた方がいいでしょう。
4.精神安定剤の服用の制限
中枢神経系を抑制するベンゾジゼピン等の睡眠薬や精神安定剤は舌や顎の筋肉の緊張を緩和し気道を狭くします。これらの薬剤を服用中の場合は、主治医と相談し用法用量を守ることが重要です。鼻マスク式持続陽圧呼吸(NCPAP)を導入することで熟眠感が得られ、睡眠薬や精神安定剤の服用を必要としなくなることもあります。
在宅酸素療法
在宅酸素療法(HOT)とは
酸素は生命維持に必要なエネルギー代謝に利用されていますが、呼吸器系の病気を始めとして慢性的に血液中の酸素成分が不足している状態の方がいらっしゃいます。
体内で酸素不足状態に陥ると、息切れを自覚して、運動不足や栄養不良に繋がり、呼吸筋や手足の筋肉が痩せ細るなど様々な障害が起こって日常生活の維持が困難になります。
また、呼吸機能が低下して酸素不足の状態が悪化すると、同時に心臓など他臓器にも大きな負担が相対的にかかってしまうことが知られており、酸素を有効的に吸入することによって、酸素不足に伴ういろいろな身体機能の低下を改善する効果が期待できます。
在宅酸素療法(英語表記:Home Oxygen
Therapy、略称:HOT)は、慢性的に呼吸不全や心不全に罹患しており、血液中の酸素濃度が一定レベル以下に低下している患者さんに対して酸素を自宅で暮らしている際にも吸入することができる治療法として知られています。
在宅酸素療法においては、医師の指示によって健康保険を適用して酸素供給機器を使用して行うことができる治療方法であり、現在わが国では約20万人弱の人々がこの治療法を施行していると考えられています。
家族と一緒に病院以外の自宅でも療養したい、在宅でリハビリ療法に励みたいという患者さんにとっては非常に心強い味方になっています。
HOTの効果
在宅酸素療法を使用すると、慢性的な肺疾患や心臓病を有している患者さんであっても、自宅生活を送ることができますし、普段の歩行できる距離が延長できて日常生活における行動範囲が格段に拡大します。
HOTの治療効果の一つとしては、担当医師が決定した量の酸素を、主に鼻のチューブから吸入して酸素を補充して肺や心臓への負担を軽減することで息切れ症状が緩和されて、心不全への病状進展を防ぐことが期待されます。
また、睡眠している間の体内の酸素不足を解消して、頭痛、注意力低下などの症状を改善する効果が発揮されて生活の質が向上します。
慢性呼吸不全を呈する患者さんにおいては、生理学的な酸素投与を実施することによって低酸素血症を改善するだけでなく、肺循環における低酸素性血管攣縮を防止して肺高血圧症を予防することで呼吸困難などの自覚症状を軽減させて、生命予後を改善できます。
在宅酸素療法のひとつの治療効果を判定する際には、それぞれの患者背景や基礎疾患によって若干異なりますが、5年生存率の改善や入院日数の軽減などが期待できると伝えられています。
どんな人が対象か
慢性閉塞性肺疾患を患っている場合や肺高血圧を示す症例、肺結核後遺症を呈する患者さんにおいては、肺機能が通常よりも著しく低下しており、血液中の酸素が不足して全身に酸素を供給できずに呼吸不全に陥ることが知られています。
主に肺や心臓に高度の機能障害を持って長期的に血液中の酸素が不足している患者さんに対して、病院以外の場所で不足している酸素を補充して吸入することができる治療法として、在宅酸素療法が有効的に働きます。
また、慢性心不全を罹患している患者やチアノーゼを呈する先天性心疾患を認める場合にも、呼吸機能が慢性的に障害を受けることでHOT治療が必要になるケースも存在します。
ただし、基本的には列挙した高度の慢性呼吸不全などの状態が重症でない限りはHOTの使用適応にはなりません。
実際にHOTを使用するかどうかは、場合によっては短期間入院して専門医が個々の患者さんにおける動脈血液を採血して酸素の濃度(酸素飽和度)や圧を測定する、あるいは歩行テストを実施して呼吸機能などを評価したうえで判断しています。
供給装置について
一般的に、在宅酸素療法を実施するうえで実際に使用する供給装置機器は保険適用内で医療機関から貸し出されます。
装置の設置や、通常時の維持メンテナンス、緊急時対応は専門事業者が行います。
現実的に在宅酸素を使用する際には、息切れや呼吸苦などを含む自覚症状が改善しないからという理由で、酸素量を自己判断だけで勝手に調整せずに、酸素を吸入する量と吸入時間を遵守する必要があります。

在宅酸素療法は、体内に不足している酸素を補うために実施される治療手段であり、保険適用で使用を継続するためには月に1回は原則的に主治医の診察を受ける必要があります。
自宅で実際に酸素を吸入する際には、空気中の酸素以外の気体ガスを吸着して酸素濃度を高める酸素濃縮装置や気化した酸素を吸入する液化酸素容器を用いますし、外出時には、携帯用酸素ボンベを使用しますが、携帯用ボンベは定期的な交換操作が必要となります。
酸素供給装置を扱う際には、酸素は燃焼を助けるガスであることを認識して、火災の発生を予防するために酸素吸入中は高い熱を放つタバコやストーブ、線香などの熱源の周囲2m以内に近づかないように火気に十分注意する必要があります。
あわせて、外した鼻のカニューラや延長チューブを裸火の周囲2m以内に近づけないことを意識すると同時に、酸素吸入中は本人だけでなく周囲の人もタバコを吸わずに禁煙を守ることを徹底することが非常に重要なポイントです。
HOTの流れ
使用適応を有する患者さんが、実際に在宅酸素療法を開始するためには、まずは専門医師による診察、検査を実施したうえで適切に診断して、在宅酸素療法を導入するかどうかを判断します。
在宅酸素療法の処方が適応になって決定された場合には、具体的に酸素流量や酸素吸入時間を詳細に決めていき、患者さんやその御家族に実際の使用方法や使用時の注意点などを共有して指導していきます。
酸素吸入が必要であると決定された際には、担当医は動脈血検査や歩行テストの結果に応じて個々のケースで安静時、および労作時における必要な酸素量を判断していきますし、夜間に使用する場合を見据えて日中とは別に適当な酸素投与量を決めていくことになります。
次に、酸素供給機器を在宅に設置導入するために、本格的に専門機器を選定して発注をしていきます。
機器を設置する際は、酸素の近くに火の元が存在すると火の勢いを強めて非常に危険であるため、自宅内における設置場所も適当な部位を検索すると同時に、在宅酸素療法を使用する患者さんはタバコを吸わないことを徹底的に実践する必要があります。
その後は、月に1 回以上の頻度で、かかりつけ医の外来を受診する、あるいは往診してもらうことで使用導入した後の実際の状況を共有することが一般的な流れになっています。
これまで、在宅酸素療法とはどのような治療方法であってなぜ必要とされているのか、対象となる疾患や実際の治療の流れなどを中心に解説してきました。
在宅酸素療法が健康保険で適応されるようになってから、多くの慢性呼吸不全などを患う方々が、自分の自宅で家族と生活を共同に送りながら並行して治療を実施することができるようになりました。
息切れ、浮腫、咳などの症状を慢性的に自覚されて、体調に異変があって在宅酸素療法について知りたい場合には、確実に医療機関を受診して、呼吸器内科専門医などに相談するように心がけましょう。
